- Amenoré og oligomenoré
- Meno-metroragi
-
Fibromer
Endometrieablation
Polymenoré - Juvenil metroragi
- Akut kraftig vaginal blødning
- Postmenopausal blødning
- Androgen status
- Hyperprolaktinæmi
- Hirsutisme
- kromosombestemmelse.
- bedømmelse af pubertetsudvikling (Tanner stadium)
- MR scanning af kraniet.
- Henvisning til fertilitetsklinikken. Behandlingen afhænger af årsagen (se også androgenstatus).
- kostvejledning, motionsvejledning
- p-piller, sekvenspræparat
- Henvisning til med.endokrinol. afd.
- vægtreduktion (diætassistent)
- P-piller, kombinationspræparat (f.eks Minulet, Cilest eller Diane-Mite), eventuelt større dosis CPA.
- ved kontraindikation mod p-piller kan depoprovera forsøges.
- behandlingsresistens: Tidligere brugtes punktbrænding af ovarier (2).
- prednisonbehandling 2,5- 5mg dgl, eventuelt sekvensbehandling.
- T, frit-T, DHT, A: let til moderat forhøjede, SHGB lav, DHAS normal til let forhøjet. Ofte er LH/FSH ratio forhøjet og øget prolaktin kan ses. Ved ULS findes ofte "PCO ovarier" (ovarierne forstørrede, øget mængde stroma, typisk multiple randstillede follikler, mindst 10 i et plan), evt adipositas.
- DHAS forhøjet, T, frit-T, DHT, A normale til let forhøjede.
- Hvis der ikke er andre tegn på PCO end "skæv androgenstatus" eller ved mistanke om væsentligt binyrebidrag (DHAS 2 x øvre normalgrænse) kan der foretages dexametasonssuppresionstest med dexametason i 5 dage.
- 5 gange forhøjede værdier foretages CT-scanning af ovarier og binyrer, evt eksplorativ laparatomi.
- Plasma cortison, evt efterfulgt af kort dexametasonssuppresionstest (1 mg dexametason kl 22-24, plasma cortison næste morgen)
- metroragi,
- alder> 45 år,
- PCO,
- adipositas over 20% idealvægt (BMI-beregner),
- tidligere oligo/amenoré.
- Typen af blødning
- Påvist organisk årsag (polypper og fibromer) og evt
- Histologien.
- NSAID, f.eks Ibumetin 400 mg x 3 (25% blødningsreduktion)
- Cyklocapron 1g x 4 dag 1-3 (50% blødningsreduktion)
- P-piller (20-30% blødningsreduktion) (se også herunder)
- Gestagenspiral (Mirena), god effekt hos 80% - disse patienter kan søge tilskud via egen læge, som både skal udskrive recept og oplægge spiralen. Ved recept fra hosp. afd. gives ikke tilskud. Hvis spiralen udstødes eller må fjernes af lægelig grund refunderer firmaet halvdelen af patientens udgifter.
- Kontrol efter 3-4 måneder.
- tbl. Ryeqo komp. 1 tab dagligt (Består af 40 mg relugolix, 1 mg østradiol (som hemihydrat) og 0,5 mg norethisteronacetat). Indik: moderate til svære symptomer på uterusfibromer hos voksne kvinder i den fertile alder. Effekt: 50% reduktion i blødning og 12-15% reduktion i uteri størrelse(ref.). (pris i 2023: ca 1000kr/md.)
- Esmya:
Bemærk Lægemiddelstyrelsens forbehold pr feb 2018
og firmaets reviderede indikationer og kontraindikationer august 2018. Se evt også vejledning fra Skejby. - Al-Hendy A, Lukes AS et all: Treatment of Uterine Fibroid Symptoms with Relugolix Combination Therapy. N Engl J Med. 2021;384(7):630.
- Laughead et al Am J Obstet Gynecol 1997. 176: 1313-8
- Ash et al. J Reprod Med 1996, 41: 892-96
- Istre et al. Obstet Gynecol 1996, 88:767-70
- Wamsteker et al. Obstet Gynecol 1993, 82:736-40
- Cochrane. Donnez J et all
- Cochrane Review. Lethaby et al
- Cochrane Rewiew. Sowter MC
- Emans SJ. Dysfunctional uterine bleeding. In: Pediatric and Adolescent Gynecology, 5th ed, Emans SJ, Laufer MR (Eds), Lippincott Williams & Wilkins, Philadelphia 2005. p.270.
- Pediatr Rev. 2002 Jul;23(7):227-33. Dysfunctional uterine bleeding. Rimsza ME.
- HCG, Type, Hgb, trombocytter, leucocytter, CRP, PP, BAS-test, drop.
- Diagnostisk endometriebiopsi
- Podning (endometrit en hyppig årsag)
- Cyklocapron 1 g x 4 i 3 dage, eventuelt startes behandlingen i.v.
- Østrogenbehandling mindsker blødningen hos 75% (1).
Der gives f.eks P-piller (Microgyn) 2 tabletter dagligt kortvarigt (i 7 dage). P-pillebehandlingen fortsættes i endnu 2 måneder. - Supplerende antibiotika ved endometrit.
- Ved meget kraftig blødning med indikation for akut behandling: fraktioneret abrasio + hysteroskopi hvis muligt.
- Endometrium er velafgrænset og under 4 mm: Overvej endometriebiopsi hvis muligt. Ellers ekspekterende behandling og kontrol-UL efter 3 mdr. Hvis pt.er uden blødning og stationære ultrasoniske forhold afsluttes pt.
- Endometrie under 4 mm, uskarpt afgrænset: endometriebiopsi. Ved insufficient materiale skal der foretages hysteroskopi med biopsier.
- Endometrium over 4 mm eller uskarpt afgrænset: Vandskanning og endometriebiopsi, evt. minihysteroskopi
Husk at skanne for ovariepatologi, eftersom det i sjældne tilfælde kan være årsag til vaginalblødning. Ved recidivblødninger skal der foretages ny diagnostik, helst hysteroskopi for at udelukke eventuelt oversete fokale processer . Behandling af hyperplasi:
-
Hyperplasi uden atypi:
- Anlæggelse af gestagen-spiral (Mirena)(tilskud: se under IUD)
- Ved risikofaktorer eller hvis kvinden ikke ønsker hormonbehandling: Kan følges med kontrol til eventuel remission i løbet af 6-12 mdr. (se kontrolforløb)
- Ved persisterende hyperplasi eller ved risikofaktorer, overvej hysterektomi.
- Behandles som endometriecancer, og henvises i pakkeforløb til Herlev eller RH.
Henvis til Herlev eller RH mhp. yderligere udredning og behandling. Kontrolforløb:
Benigne tumorer: intet kontrolforløb, skal henv. sig til læge, hvis de igen oplever vaginal blødning.
Hyperplasi:
- Hormonspiral. Kontrol med minihysteroskopi indenfor 3-6 mdr. I den forbindelse skal der aftales hvornår spiralen skal fjernes. Dette afhænger af eventuelle bivirkninger og endometriecancer risikko, dog tidligst efter 6-9 måneder.
Ved risiko for endometriecancer (højt BMI og type 2 diabetes) er anbefalingen at spiralen bibeholdes i 3-5 år.
Ved seponering af spiral, skal der gøres UL og tages ny vabra efter 6 mdr. og afsluttes hvis normal. - Ved overvægt anbefales vægttab.
- Ekspektans: 70% regredierer uden behandling (dog afhængig af risikofaktorer)
Kontrol med endometriesug eller hysteroskopi hver 3 mdr. indtil remission i højst 12 mdr. - Gestagen behandling: Der er ikke evidens for at oralt gestagen har vedvarende effekt på hyperplasi, hvorfor det ikke anbefales.
-
Tamoxifen:
Tamoxifen anvendes forebyggende til pt. med c. mammae. Behandlingen øger risikoen 2-4 gange for endometriecancer og benigne polypper, ved 5 års behandling. Der er ikke lavet studier på risikoforøgelsen ved 10 års behandling.
Endometriecancer hos tamoxifen behandlede kvinder er typisk mere avancerede og mindre differentierede.
Ca. 75% af kvinder i behandling vil have endometrie på over 8 mm, som kun udredes, hvis der tilkommer vaginal blødning. Diagnostik:
Ved blødning: UL og endometriesug/minihysteroskopi er ikke repræsentative, og det anbefales derfor at der foretages hysteroskopi til diagnostik og eventuel fjernelse af polyp. Behandling:
- Benigne fund: fjernelse af polyp og ingen yderligere behandling. Henvendelse igen ved fornyet blødning.
Hyperplasi uden atypi: overvej hysterektomi ved persisterende hyperplasi, og især hvis kvinden har mange års Tamoxifem behandling tilbage.
Ved comorbiditet eller ønske om undgå operation kan der gøres kontrol hver 3. måned (hystereokopi) eller alternativt skifte til aromatasehæmmer (hvis sikker postmenopausal). Dette gøres i så fald i samarbejde med onkolog.
Hyperplasi med atypi eller cancer: henvisning til RH eller Herlev til yderligere diagnostik og behandling.
Ingen øget risiko for endometrie patologi, og skal diagnosticeres og behandles på samme måde som kvinder med postmenopausal blødning. Gestagen-spiral er som udgangspunkt ikke en mulighed for kvinder med brystkræft. I fald dette overvejes (høj co-mobiditet, multiopereret, etc.), skal det konfereres med onkologisk afdeling. Klimakterielle gener kanbehandles med Catapressan (ell. alternativt Citalopram (SSRI) eller Gabapentin)
Links:
Cochrane:
-
Surgery versus medical therapy for heavy menstrual bleeding Marjoribanks J, Lethaby A, Farquhar C
- Progesterone/progestogen releasing intrauterine systems for heavy menstrual bleeding
Lethaby AE, Cooke I, Rees M.
- Endometrial destruction techniques for heavy menstrual bleeding ) Lethaby A, Hickey M
- Pre-operative endometrial thinning agents before endometrial destruction for heavy menstrual bleeding
Sowter MC, Lethaby A, Singla A...
- Danazol for heavy menstrual bleedingBeaumont H, Augood C, Duckitt K, Lethaby A
- Cyclical progestogens for heavy menstrual bleeding
Lethaby A, Irvine G, Cameron I (text/html) Fri, 29 Oct 2004 08:57:59 MET
- Nonsteroidal anti-inflammatory drugs for heavy menstrual bleeding
Lethaby A, Augood C, Duckitt K
- Endometrial resection and ablation versus hysterectomy for heavy menstrual bleeding
Lethaby A, Shepperd S, Cooke I, Farquhar C.
- Antifibrinolytics for heavy menstrual bleeding
Lethaby A, Farquhar C, Cooke I
- Oral contraceptive pills for heavy menstrual bleeding
Iyer V, Farquhar C, Jepson R
- Progestogens versus oestrogens and progestogens for irregular uterine bleeding associated with anovulation
Hickey M, Higham J,
- Hormone replacement therapy in postmenopausal women: endometrial hyperplasia and irregular bleeding
Lethaby A, Suckling J, Barlow D,...
- COCHRANE MENSTRUAL DISORDERS AND SUBFERTILITY GROUP
- Hormonally impregnated intrauterine systems (IUSs) versus other forms of reversible contraceptives as effective methods of preventing pregnancy
Tilbage til indledningen Home Index for procedure
Her har stået mailadressen på Lars, som var redaktør på denne side. Lars er desværre afgået ved døden.
Du er velkommen til at kontakte Birger eller Benny, vores adresser er på Hovedsiden.
Det betyder også at denne side ikke bliver vedligeholdt, og informationerne på siden kan være forældede.
Find siden via vejledninger
via overlæge Lars Krag Møller, hvis du har indvendinger eller forslag til udviklingen af aktuelle arbejde
Her har stået mailadressen på Lars, som var redaktør på denne side. Lars er desværre afgået ved døden.
Du er velkommen til at kontakte Birger eller Benny, vores adresser er på Hovedsiden.
Det betyder også at denne side ikke bliver vedligeholdt, og informationerne på siden kan være forældede.
Find siden via vejledninger
|
Dette dokument er flaget "Muligt forældet"
Find siden via vejledninger
Blødningsforstyrelser
2001, Revideret 2012 (2021)
AMENORÉ OG OLIGOMENORÉ
Definition og hyppighed :(1) UDREDNING
Husk arvelige dispositioner, almen sygdomme, galactoré, højde- og længdevækst, spisevaner, idræt, fertilitet, medicin inklusiv tidligere hormonbehandling, libido, cykliske smerter, eventuelt tidligere blødningsmønster. Objektiv undersøgelse: Vægt, højde, sekundære kønskarakterer, tegn på østrogenpåvirkning, tegn på androgenpåvirkning (hirsutisme, acne, virilisering), Cushing træk, galactoré, struma. GU Utralydskanning af uterus (endometrium) Laboratorieprøver: Pt skal have været hormonfri i mindst 1 måned. HCG, FSH, LH, TSH, prolaktin, androgenstatus, urin stix.
Ved amenorre og svær oligomenorre: eventuelt gestagen challenge test (5mg MPA (medroxy progesteron acetat) dagl i 5 dage). Hvis der kommer withdrawl blødning foreligger en endogen østrogen produktion, og der er ingen mekaniske afløbshindringer. Hvis testen er negativ: P-piller i 1 måned, manglende blødning tyder på anatomisk defekter.
Ved fertilitetsproblem: Hypothalamisk:
Hyper/hypothyreoidisme: PCO: Binyrebarkhyperplasi: Hyperprolaktinæmi og hirsutisme se herunder
ANDROGENSTATUS
TOLKNING AF ANDROGENSTATUS
HYPERPROLAKTINÆMI
Coitus 24 timer forud for bloprøvetagning bør undgås, jvf.figuren herunder. 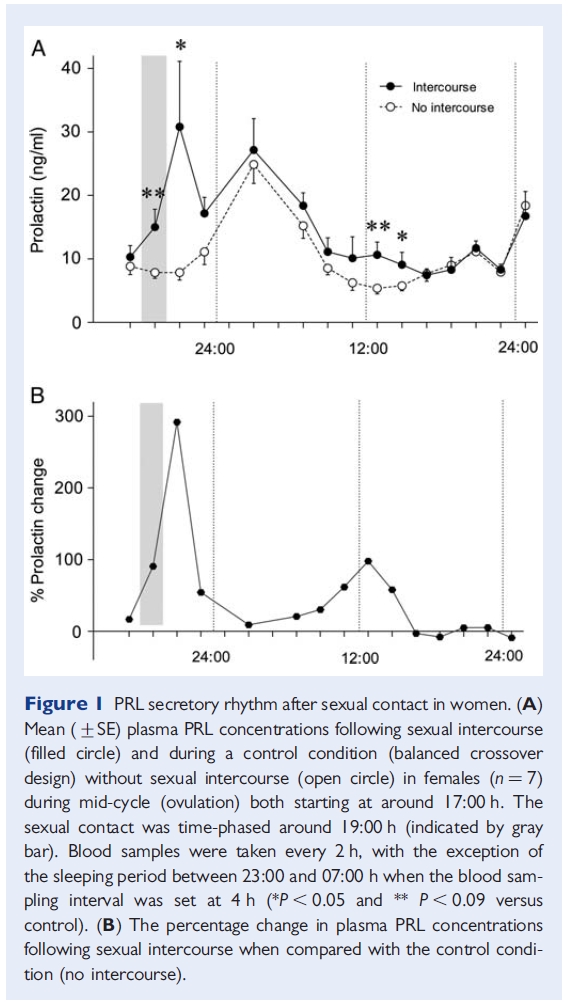 Tillmann H.C. et all Prolactin secretory rhythm in women: immediate and long-term alterations after sexual contact Hum. Reprod. (2012) 27 (4):1139-1143. UDREDNING:
Mammapalpation MR scanning mhp adenom (specialblanket skal udfyldes) evt synsfeltbestemmelse
Tablet bromokriptin (Bromopar), begyndelsesdosis ½ tabl 1 x dagligt, bedst om aftenen (obs gastrointestinale bivirkninger) Husk antikonception - gerne p-piller
Behandlingen skal sædvanligvis fortsætte i 2-3 år hvorefter adenomerne "brænder ud" hos 10-30% Graviditet: Ved ønske om graviditet bør bromokriptin anvendes, da erfaringsgrundlaget med cabergolin er ringe. Ved indtrådt graviditet seponeres bromokriptin eller cabercolin. Kontrol af serum prolaktin inklusiv øjenundersøgelse i uge 20 og 36. Hos ca 5% ekspanderer et mikroadenom i graviditeten og bliver symptomgivende hos ca. 2%. Vækst af mikroadenomer sker typisk i 1. del af graviditeten. I normal graviditet stiger prolaktin 5-10 gange, ved vækst af mikroadenom er stigningen typisk 20-40 gange. Bromoparbehandling kan anvendes i graviditeten. HIRSUTISME
Ved regelmæssige menstruationer fungerer hypothalamus/hypofyse-/ovarie aksen og hirsutismen er oftest idiopatisk uden endokrinologisk abnormitet. P-pille behandling kan forsøges. Ved samtidig oligoamenorré foretages relevant udredning og behandling (se amenorré og oligomenorré). Der vil ofte foreligge øget produktion af steroider med androgen effekt i ovarier, binyrer eller begge steder, sjældnere foreligger enzymdefekter eller androgenproducerende tumorer.
Ved svær facial hirsutisme kan der henvises til epilering på BBH. Der er for tiden 3-4 års ventetid, og funktionen bliver antageligt sparet væk. Spirolacton kan forsøges, effekten er ikke dokumenteret (1). Referencer: 1. Spironolactone versus placebo or in combination with steroids for hirsutism and/or acne. Lee O, Farquhar C, Toomath R, Jepson R MENO-METRORAGI
Hyppig lidelse, risikoen øges med alderen. Ofte organisk årsag men flere tilfælde ideopatisk. Metrorrhagi: er uregelmæssige, eventuelt kraftige blødninger. Hyppig (ca 20%) især hos unge og før menopausen. Oftest organisk årsag eller anovulation. Polymenorré: Regelmæsige blødninger, cyklus under 21 dage. Sjældent vedvarende, hyppig i perioder især < 25 år.
Lab us: hgb evt HCG. GU inkl smear hvis indiceret Ultralydsskanning: Uterus, endometrium Vandskanning og sondemål. Intracavitær proces (ex. fibrom eller intrauterin polyp Histologi ( endometriebiopsi) tages ved risikofaktorer (2) Ved manglende behandlingseffekt kontrollers trombocytter og PP. Endometriebiopsi og vandskanning kan oftest foretages uden anæstesi eller dilation, men disse tiltag kan være nødvendige. Kan indgrebene ikke udføres f.eks på grund af snæver cervikalkanal eller tidligere konisation, skal der foretages hysteroskopi og biopsi / fraktioneret abrasio. Er fundet ved vandskanning tvivsomt eller ønskes den påviste proces bedre beskrevet foretages diagnostisk hysteroskopi og eventuel samtidig abrasio. Hysteroskopi kan oftest udføres i LA. Forventes kir indgreb i uterus, skal patienten være fastende og narkoseforberedt. Ved stor fibromatøs uterus med umiddel indikation for hysterektomi skal der foretages ULS (bekæft det er uterus og ikke ovarietumor). Endometriehistologi tages hvis der foreligger risikofaktorer. Der er normalt ingen indikation for vandskanning eller hysteroskopi. Ved polymenorre bestemmes desuden: TSH, prolaktin. Oftest kort lutealfase, behandles med cyklisk gestagen eller kombinations p-piller.
Menorrhagi:
Bedst resultat opnås ved cavitet < 10 cm og uterus < 12. graviditets uge, ingen større fibromer og ingen dysmenorré og ved samtidig oplæggelse af hormonsprial. Ca 20 % bliver hysterektomeret inden for de næste 5 år. Indgrebet bør reserveres til kvinder > 45 år. Hvis der siden skal gives hormonsubstitution skal der gives østogen + gestagen (3) Sterilisation kan til bydes samtidigt, men i disse tilfælde bør hysterektomi overvejes. Evt. kontrol 6 og 12 måneder. Hysterektomi ved behandlingsresistens.
Ved anovulation: Tab Microgyn 2 tab dagligt i 1 uge, efterfulgt at 1 tab dagligt i alt i 2 mdr. (Mindst 30 mcg ethinyl estradiol)
Hos unge: Kombinations p-piller med mindst 30 mcg ethinyl estradiol (8,9) (3 tab. dagligt + evt. ondansetron 1 time før i 48 timer, herefter aftrapning over 1 uge til ialt 21 dages behandling. Ved gennebrud kan 2 tab.dgl. blive nødvendigt) . Kontrol efter 3-4 måneder. Mirena spiral og endometrieresektion kan anvendes - se menorrhagi. Ved behandlingsresistens: hysterektomi.
Kontrol efter 6 og 12 måneder. Ved hysteroskopisk operation for intrauterine adhærencer og septumresektion behandles postoperativt i 1 måned med Trisekvens Forte (uden de røde tabletter) og IUD. Kontrolhysteroskopi efter 2-3 måneder. Større fibromer: myomektomi eller hysterektomi afhændig af graviditetsønske og fibrom størrelse/lokalisation. Ved myomektomi kan der forbehandles med Esmya i f.eks 3 måneder. . Pt betaler selv Esmya beh.. Sarcomer der udgået fra fibromer i uterus forekommer hos 3-7 af 100.000 fibromatøse uteri, hvilket kan indgår i overvejelserne omkring operationsmetode (skopi vs.tomi) af især store fibromer. Flow samt væksthastighed er kan være prædiktorer.
Proliferativt eller simpelt hyperplastisk endometrium: cyklisk gestagen eller p-piller. Adenomatøs hyperplasi: se under postmenopausal blødning. Carcinom: Hysterektomi og BSO. JUVENIL METRORAGI
Udredning:
Ultralydsskanning (normalt kun GU efter sexual debut - evt rectaleksploration) Lab us: hgb evt HCG Ved recidiv: , FSH, LH androgenstatus Fraktioneret abrasio sjældent indiceret, eventuelt kan endometriebiopsi tages.
Cyklisk gestagen AKUT KRAFTIG VAGINAL BLØDNING
Udredning: Reference: DeVore et al. Obstet Gynecol 1982, 59: 285-90. POSTMENOPAUSAL BLØDNING (PMB) og HYPERPLASI (EH)
Hyperplasi hos såvel præ- som postmenopausale, opstår ofte som følge af (kronisk) østrogenpåvirkning af endometriet (tab. beh. eller adipositas) uden samtidig behandling med gestagen. Ved EH uden atypi er risikoen for udvikling til malign tilstand formentlig under 5% over 20 år. Se tabel over risiko ved hormonbehandling opgjort i antal tilfælde pr 1000 kvinder med og uden hormonbehandling, opgjort på baggrund af varigheden af behandling samt sammensætningen af behandlingen (ingen behandling, ren østrogen, østrogen kombineret med gestagen). Udredning:
Vægt (evt. tab), blødningsanamnese (hvor meget, hvornår, udløsende faktorer), hormonbehandling, menopause, hæmaturi, smerter, dyspareuni eller kontakt blødning. Risikofaktorer for endometriecancer: adipositas, type 2 diabetes, dispositioner (Lynch og BRACA) og hormonbehandling (østrogen). Objektivt: GU: bemærk andre mulige årsager til blødning (slimhinder, urinveje, tarmsystem) Cervix: Overvej cervix cytologi/HPV. Ved blødning fra cervix, patologisk udseende cervix bør der gøres KBC (kolposkopi, biopsi og cervical abrasio. Lab: hgb, urinstix Vaginal UL specielt mhp endometrietykkelse (dobbeltlag)samt tillige ovariepatologi (hormonproducerende tumorer) Behandling af benigne tumores:
|